![]()
1 Schlaf und psychische Gesundheit – eine kurze Einleitung
Guter, ungestörter, erholsamer und erfrischender Schlaf hat für die meisten Menschen eine sehr hohe Priorität. Allgemein wird angenommen, dass gesunder Schlaf eine wesentliche Voraussetzung für Wohlbefinden, seelische Gesundheit, Leistungsfähigkeit und Ausdauer am Tage ist. Umgekehrt wird ein als schlecht erlebter Schlaf häufig nicht nur in Zusammenhang mit Müdigkeit und Tagesschläfrigkeit gebracht, sondern auch für Depressivität, Antriebsmangel und verminderte Widerstandskraft gegen körperliche Erkrankungen verantwortlich gemacht. Es ist deshalb nicht verwunderlich, dass Schlafstörungen zu den häufigsten Gründen zählen, deretwegen Patienten ihren Hausarzt aufsuchen (Wittchen et al. 2001).
Schlafstörungen haben allerdings keinesfalls immer Krankheitswert. Im Gegenteil, kurzfristige Störungen des Ein- und Durchschlafens oder eine Verminderung der Schlafdauer im Rahmen akuter psychosozialer Belastungen oder akuter körperlicher Erkrankungen verschiedenster Art sind in aller Regel harmlos und vorübergehend und beeinträchtigen die Leistungsfähigkeit tagsüber nicht oder zumindest nicht wesentlich. Ähnlich wie wir zwingend auf die ausreichende Zufuhr adäquater Nahrung angewiesen sind und doch einige Tage fasten können, ohne Sorge um unsere Gesundheit haben zu müssen, so ist auch Schlaf in ausreichender Qualität und Quantität ein unbedingtes Muss, und doch können wir einen kurzfristigen Mangel problemlos ausgleichen.
Länger- und langfristige Schlafstörungen, die viele Wochen, Monate oder Jahre andauern, stellen hingegen ein erhebliches und ernsthaftes Gesundheitsproblem dar. Die 12-Monats-Prävalenz klinisch relevanter Schlafstörungen beträgt in Europa mindestens 10% (Wittchen et al. 2011; Arnardóttir et al. 2016). Ursächlich führend sind psychiatrische Erkrankungen einschließlich der primären Insomnie und nächtlicher Atmungsstörungen, aber darüber hinaus gibt es eine Vielzahl weiterer relevanter Kausalitäten. Schlafstörungen sind gut behandelbare Erkrankungen. Die therapeutischen Optionen reichen von einer nächtlichen Überdruckbeatmung beim obstruktiven Schlafapnoesyndrom über pharmakologische Strategien bis hin zu sehr effektiven verhaltenstherapeutischen Verfahren bei verschiedensten Formen der Insomnie. Schlafstörungen führen bei vielen Patienten zu erhöhter Schläfrigkeit und gehören damit auch zu Hauptursachen müdigkeitsbedingter Unfälle im Haushalt, bei der Arbeit und im Straßenverkehr (Karimi et al. 2014). Zunehmend wird klar, dass Schlafstörungen auch ursächlich an der Entstehung metabolischer Erkrankungen, insbesondere Übergewicht und Diabetes, beteiligt sind. Und schließlich wird begründet vermutet, dass Schlafstörungen nicht nur Symptome psychiatrischer Erkrankungen sind, sondern deren Entstehung auch begünstigen können (Riemann und Hajak et al. 2009).
Dennoch ist sowohl die klinische, wissenschaftliche Beschreibung der Phänomenologie von Schlafstörungen als auch die ihrer Ursachen und gesundheitlichen Folgen deutlich komplexer, als dies auf den ersten Blick scheint.
Ein wesentliches Problem stellt in diesem Zusammenhang die Diskrepanz zwischen der subjektiven Beurteilung des Schlafes und den Ergebnissen objektiver Messungen dar. Es kommt durchaus häufig vor, dass Menschen ihren Schlaf als völlig ungestört beschreiben und empfinden, obwohl sich im Schlaflabor erhebliche Störungen der Schlafkontinuität oder eine Verminderung der Schlafdauer objektivieren lassen. Ganz typisch ist dies bei Patienten mit nächtlichen Atmungsstörungen wie zum Beispiel dem obstruktiven Schlafapnoesyndrom. Umgekehrt klagen sehr viele Patienten über schwere Störungen des Ein- und Durchschlafens oder eine verminderte Dauer oder Erholsamkeit des Nachtschlafes, ohne dass sich im Schlaflabor relevante Normabweichungen objektivieren lassen. Dies ist typisch für Patienten mit primärer Insomnie, kommt aber auch häufig bei Schlafstörungen im Rahmen anderer psychiatrischer Erkrankungen vor.
Subjektive Wahrnehmung und objektiv messbare Aspekte des Schlafes sind allerdings nicht völlig unabhängig voneinander. Insbesondere bei Gesunden sind die entsprechenden Korrelationen hoch, die Zusammenhänge also eng. Im Kontext gestörten Schlafes hingegen können die Diskrepanzen enorm sein, was einerseits darauf hindeutet, dass Schlaferleben mit objektiven Messungen nicht umfassend und vollständig beschreibbar ist, andererseits aber auch zeigt, dass nicht jede Form einer Schlafstörung dem subjektiven Erleben und Empfinden direkt zugänglich ist.
Ähnlich verhält es sich mit Störungen der Tagesbefindlichkeit, die mit Schlafstörungen einhergehen. Messbare Veränderungen, wie zum Beispiel eine erhöhte Einschlafneigung oder verminderte Vigilanz am Tage gehen nicht zwingend mit dem subjektiven Eindruck von Tagesmüdigkeit einher und umgekehrt klagen viele Patienten ohne objektivierbare Veränderungen der Vigilanz über extreme Müdigkeit; oft zeigen diese Patienten sogar eine gegenüber Gesunden verminderte Einschlafneigung.
Schlafgestörte Patienten berichten über eine Vielzahl von Befindlichkeitsstörungen am Tage. Hierzu zählen neben Schläfrigkeit, Müdigkeit und Erschöpftheit Irritabilität, Unruhe, Traurigkeit und Konzentrationsstörungen. Überhaupt finden sich nahezu alle psychopathologischen Symptome bei schlafgestörten Patienten und umgekehrt gelten Schlafstörungen in unterschiedlicher Ausprägung als Symptome nahezu aller psychiatrischen Störungen (Baglioni und Riemann 2016). Diese enge Assoziation begründet die hohe Relevanz der Schlafmedizin für Psychiatrie und Psychotherapie. Die Bedeutung gestörten Schlafes für die psychische Gesundheit geht dabei weit über die symptomorientierte Betrachtungsweise hinaus. Schlafstörungen sind zwar häufig Symptom einer anderen psychiatrischen Erkrankung, sie können aber auch im Sinne einer primären Insomnie die Kernsymptomatik einer eigenständigen psychiatrischen Störung darstellen oder sie können hinweisend auf eine andere komorbide schlafmedizinische Problematik sein.
Komorbide schlafmedizinische Erkrankungen kommen bei psychiatrischen Patienten einerseits akzidentell in der gleichen Häufigkeit vor wie in der Allgemeinbevölkerung. Manche treten aber auch überzufällig häufig auf, wie zum Beispiel das obstruktive Schlafapnoe-Syndrom oder das Restless-legs-Syndrom (RLS). Die Gründe hierfür sind vielfältig und reichen von der Induktion eines RLS durch manche Psychopharmaka über die erhöhte Prävalenz der Adipositas, eines Risikofaktors für nächtliche Atmungsstörungen, bei Menschen mit psychischen Erkrankungen, bis hin zu möglicherweise direkten Kausalzusammenhängen.
Einige wenige Fragen zum Schlaf sind Teil jeder sorgfältigen psychiatrischen Statuserhebung, auch dann, wenn Patienten von sich aus keine Schlafstörungen berichten. Hierzu gehören nicht nur Fragen, die das Ein- und Durchschlafen betreffen, sowie spezifische schlafbezogene Phänomene wie Schnarchen, Albträume oder das frühmorgendliche Erwachen, sondern auch Aspekte der Vigilanz am Tage, z. B. Müdigkeit oder Tagesschläfrigkeit. Wenn aus Sicht des Patienten schlafbezogene Symptome weder im Vordergrund stehen noch als sehr belastend erlebt werden und der psychopathologische Befund sowie die Anamnese eine eindeutige psychiatrische Diagnose erlauben, ist eine differenziertere schlafbezogene Diagnostik entbehrlich.
Wenn jedoch aus Sicht des Patienten oder des Untersuchers Schlafstörungen, Müdigkeit und/oder Tagesschläfrigkeit prominent und subjektiv deutlich beeinträchtigend sind, sind zunächst eine ausführlichere Anamnese und die Anwendung einfacher Messinstrumente, wie eines Schlaftagebuches und/oder spezifischer Selbstbeurteilungsfragebögen indiziert. Bei einem Teil der Patienten sind darüber hinaus apparative Untersuchungen, zum Beispiel eine Polygraphie oder Polysomnographie zielführend, wie dies detailliert im Kapitel zur Schlafmedizinischen Diagnostik diskutiert wird.
Eine nicht unerhebliche Zahl von Patienten sieht subjektiv nicht nur die Schlafstörung ganz im Fokus ihrer Beschwerden, sondern führt darüber hinaus auch jegliche Störung der Tagesbefindlichkeit direkt auf die Schlafstörung zurück. Unter solchen Patienten finden sich nicht selten depressive Erkrankte, denen es extrem schwerfällt, eine »klassisch« psychiatrische Diagnose zu akzeptieren, meist deshalb, weil solche Diagnosen – auch die Depression – immer noch als erheblich stigmatisierend erlebt wird. Um mit solchen Patienten ein tragfähiges therapeutisches Bündnis erreichen zu können, sollten man sich die Zeit nehmen, mit ihnen den komplexen und bidirektionalen Zusammenhang zwischen Schlaf und Befindlichkeit zu besprechen, um sie für die Möglichkeit zu sensibilisieren, dass der gestörte Schlaf nicht Ursache einer Depression sein muss, sondern viel häufiger ein wesentlicher symptomatischer Aspekt dieser Erkrankung.
Viele Menschen mit subjektiv sehr schweren Schlafstörungen neigen zu einer erheblichen Katastrophisierung. Oft sind solche Patienten der Ansicht, gar nicht oder nahezu nicht mehr zu schlafen und dadurch sowohl ihre körperliche als auch ihre seelische Gesundheit massiv zu gefährden. Obwohl es gute wissenschaftliche Belege dafür gibt, dass solche Patienten in aller Regel objektiv betrachtet wesentlich besser schlafen, als sie selbst vermuten, sollten man sich gerade am Beginn einer therapeutischen Beziehung diesbezüglich nicht auf kontroverse Diskussionen einlassen. Es gilt zunächst, die subjektive Sicht des Patienten ernstzunehmen und zu akzeptieren. Im weiteren Verlauf, wenn tatsächlich Daten zum Schlafverhalten vorliegen, können diese dann sehr wohl zur Beruhigung des Patienten und Entkatastrophisierung beitragen.
Die Behandlung von Schlafstörungen muss ursachenorientiert erfolgen. Schlafstörungen als reine Begleiterscheinung psychiatrischer Erkrankungen bedürfen, insbesondere wenn der Patient sie selbst als wenig störend empfindet, keiner spezifischen Therapie; sie remittieren typischerweise im Rahmen der adäquaten Therapie der Grunderkrankung. Sind die Schlafstörungen eines Patienten aber subjektiv stark ausgeprägt und störend, empfiehlt sich zusätzlich eine spezifische schlafbezogene Intervention. Hierzu gehören je nach Ausprägung und Situation psychoedukative Maßnahmen, eine schlafanstoßende Medikation oder eine kognitiv verhaltenstherapeutische Intervention speziell zur Behandlung von Insomnien. Letztere ist immer bei einer primären Insomnie indiziert, kann aber auch bei Schlafstörungen im Rahmen anderer psychiatrischer Erkrankungen sehr hilfreich sein.
Auch die Behandlung komorbider schlafmedizinischer Erkrankungen sollte stets ursachenorientiert erfolgen. So empfiehlt es sich, z. B. bei einem psychopharmaka-induzierten RLS die verursachende Substanz abzusetzen, während zur Behandlung eines komorbiden idiopathischen RLS nur mit großer Vorsicht dopaminerge Substanzen verwendet werden sollten, weil mit erheblichen psychotropen Nebenwirkungen zu rechnen ist. Die auch und gerade bei psychiatrischen Patienten häufigste Ursache erhöhter Tagesschläfrigkeit, das obstruktive Schlafapnoesyndrom, bedarf in der überwiegenden Zahl der Fälle einer nächtlichen Beatmungstherapie.
Schlafstörungen bei psychiatrischen Patienten sind also ein ungemein häufiges und komplexes Problem, welches sorgfältiger Diagnostik und eines individuellen therapeutischen Vorgehens bedarf, wie sie in den folgenden Kapiteln detailliert dargestellt sind.
![]()
2 Der normale Schlaf
Der Schlaf ist ein Verhaltenszustand besonderer Art. Betrachtet man den Schlafenden, ohne etwas über die Physiologie des Schlafes zu wissen, drängt sich einem zunächst der Eindruck auf, es handele sich um einen passiven Ruhezustand, einem Zustand also, der sich vom Wachen vor allem durch das Fehlen von Bewegung und Aktivität unterscheidet. Nicht umsonst hat die griechische Mythologie den Schlaf, Hypnos, als den Zwillingsbruder des Todes, Thanatos, begriffen, erscheint doch der Mensch in beiden Zuständen oberflächlich betrachtet leblos.
Erst die systematische, naturwissenschaftliche Erforschung des Schlafes, die im 19. Jahrhundert zunächst durch intensive Beobachtung und die Bestimmung von Weckschwellen erfolgt ist, und deren wesentlicher Motor im 20. Jahrhundert die Entdeckung des Elektroencephalogramms durch den Psychiater Hans Berger war, hat unser Bild vom Schlaf grundlegend verändert.
Wir wissen heute, dass Schlaf ein aktiv vom zentralen Nervensystem regulierter Verhaltenszustand ist, der gerade eben keinen passiven Ruhezustand darstellt. Zu dieser Erkenntnis hat in den 1950er Jahren die Entdeckung des REM-Schlafs (Rapid Eye Movement Sleep) ganz entscheidend beigetragen, durch die klar wurde, dass der Schlaf aus zwei physiologisch distinkten Unterzuständen besteht, die sich in ultradianer Rhythmik regelmäßig abwechseln. Wir wissen, dass gesunder Schlaf typischerweise mit non-REM-Schlaf beginnt, dessen intensivste Form der Tiefschlaf darstellt, und dass sich im Verlauf der Nacht non-REM- und REM-Schlaf-Episoden in 90- bis 120-minütigen Abständen abwechseln.
Funktionelle Veränderung physiologischer Systeme im Schlaf:
• Motorik
• Sensorik
• Thermoregulation
• Autonomes Nervensystem
• Atmung
• Herz-Kreislauf-System
• Neuroendokrine Aktivität
• Immunsystem
• U. v. m.
Wie aus der Aufzählung ersichtlich ist, geht Schlaf mit einer funktionalen Veränderung fast aller physiologischen Systeme einher und betrifft bzw. verändert Körperfunktionen weit über das Gehirn hinaus. Im Gehirn selbst kommt es zu grundlegenden Veränderungen der Interaktion mit der Umwelt. Wie funktionelle kernspintomographische Untersuchungen kurz nach der Jahrtausendwende gezeigt haben, verändert sich die Signalverarbeitung z. B. akustischer Reize dramatisch. Im non-REM-Schlaf bleibt die klassische Aktivierung des primären Hörkortex aus, während weite Teile des Neokortex sogar deaktiviert werden. Im REM-Schlaf kommt es zu zusätzlichen Veränderungen der Hirnrindenaktivität, die wahrscheinlich in enger Beziehung zum Traumerleben stehen (Czisch et al. 2004, Wehrle et al. 2005).
Bedeutsam sind auch Veränderungen der Atmung mit einer im Schlaf weitgehend autonomen Steuerung, einer Verminderung der CO2-Sensibilität, einer Reduktion von Atemfrequenz und Tiefe, einer Zunahme der Atemwegswiderstände und einer erhöhten Fehlertoleranz der Regelsysteme. Diese Veränderungen sind für das Verständnis nächtlicher Atmungsstörungen von Bedeutung ist (Randerath et al. 2014).
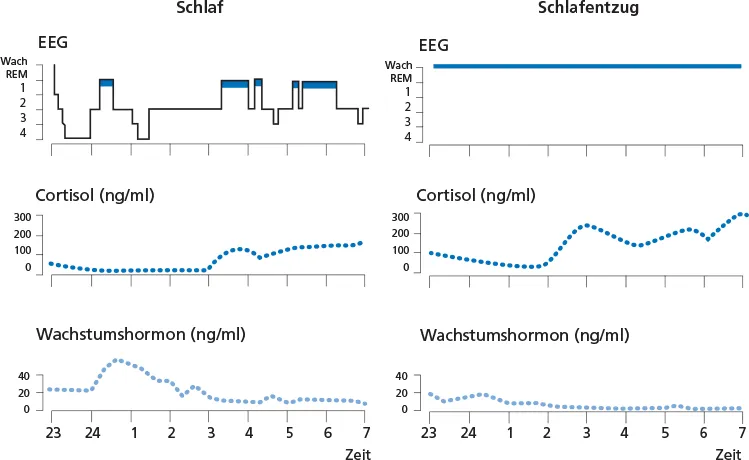
Es kommt im Schlaf zu dramatischen Veränderungen der Freisetzung von Hormonen (
Abb. 2.1). Hierbei sind solche Veränderungen, die tatsächlich schlafbedingt sind, von anderen zu unterscheiden, die nicht dem Schlaf selbst, sondern zirkadianen Rhythmen geschuldet sind. Das klassische Beispiel im zuletzt genannten Kontext ist die Freisetzung des Nebennierenrindenhormons Cortisol, eines der zentralen Effektorhormone der neuroendokrinen Stressantwort, die während des Schlafes typischerweise ein Minimum erreicht und in der zweiten Nachthälfte zum Morgen hin deutlich ansteigt. Diese Veränderungen persistieren allerdings auch dann, wenn Schlaf experimentell verhindert wird, so dass sie nicht direkt schlafabhängig sind, sondern durch einen zirkadianen Rhythmus generiert werden. Die Freisetzung von Wachstumshormonen hingegen erfolgt bezogen auf den 24-Stunden-Tag zu 90% während der ersten Stunde des Nachtschlafes. Schlafentzug blockiert die Freisetzung von Wachstumshormonen fast vollständig, so dass hier davon auszugehen ist, dass die Sekretion dieses Hormons direkt vom Zustand Schlaf, genauer gesagt vom non-REM-Schlaf abhängt.
Abb. 2.1: Verlauf der Plasmakonzentrationen von Cortisol und Wachstumshormon im Schlaf (links) und während nächtlichen Schlafentzugs (rechts). Nur die Wachstumshormonsekretion wird durch den Schlafentzug unterdrückt.
Ähnlich wie neuroendokrine Systeme zeigt auch die Funktion des Immunsystems schlafabhängige Veränderungen, die teilweise zirkadianer Natur sind und teilweise direkt mit der Schlafregulation zusammenhängen. Es finden sich komplexe Änderungen ...